目次
膝関節は人体で一番大きな関節であり、膝下側と太もも側の蝶番(ちょうつがい)の役割をしています。
脛骨(けいこつ)・大腿骨(だいたいこつ)・膝蓋骨(しつがいこつ)の3つの骨と、前十字靭帯(ぜんじゅうじじんたい)、後十字靭帯(こうじゅうじじんたい)、内側側副靭帯(ないそくそくふくじんたい)、外側側副靭帯(がいそくそくふくじんたい)の4本の靭帯、関節軟骨・半月板(はんげつばん)の2種類の軟骨のから構成されます。
それぞれが正常に機能しているからこそスムーズに膝を曲げ伸ばすことができ、「歩く」「走る」「ジャンプする」「方向転換する」といった脚を使う動作が不自由なく行えるのです。
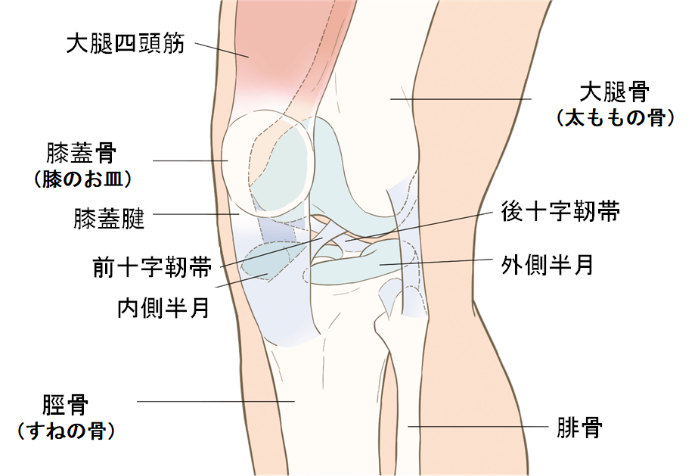
(図)膝関節の構成 ※左足
当院では、膝の痛みに対して問診・視診・触診のほか、超音波検査(エコー)による画像検査で診断しています。
超音波検査は、レントゲン検査では見つけられないような筋肉や靭帯・腱などの微細な損傷を見極めることが可能であり、患者さんも一緒に病変部位を見ながら確認できます。さらに、検査は痛み無く受けられ被爆の心配もありません。
膝では特に内外側側副靱帯、内側半月板、膝蓋腱や腸脛靭帯、鵞足などの診断に有用です。
なお、必要に応じてX線検査(レントゲン)、MRI検査、CT検査なども行います。
膝に痛み・腫れがある、膝が外れるような感覚がある、膝を動かしづらいなど何らかの異常を感じる場合にはお早めに当院までご相談ください。
変形性膝関節症
変形性膝関節症は、膝関節にある軟骨がすり減り骨が変形する病気です。
国内の患者数は約800万人と報告されており、男性よりも女性の方が4倍なりやすく高齢者になるにつれて罹患率は高くなります。
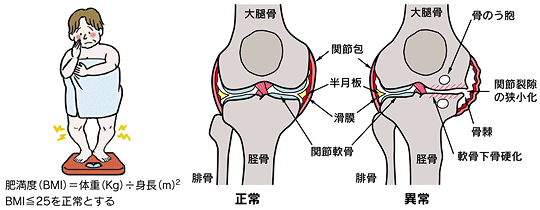
(画像引用)変形性膝関節症|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/knee_osteoarthritis.html
変形性膝関節症の症状で一番多いのは、膝の痛みです。初期では立ちあがるとき・歩き出しなど動作を開始するときにだけ痛みが現れ、少し休めば痛みは治まります。次第に階段の上り下りや正座をすることが難しくなり、さらに進行すると安静時でも痛みが現れ、膝が腫れて水が溜まったり、膝関節が変形してO脚になったりすることで膝が伸びず、歩行が困難になります。
変形性膝関節症の多くは、原因が分からない「一次性」です。変形性膝関節症は加齢による関節軟骨の老化、遺伝、骨粗鬆症、肥満、重度のO脚・X脚、職業・スポーツによる膝の酷使などの要因が絡み合って進行します。骨折、半月板や靭帯損傷などの外傷、化膿性関節炎などの疾患が原因となって起こる「二次性」の場合もあります。
変形性膝関節症の診断には、自覚症状など問診や、膝内側の圧痛・膝関節の可動域・腫れ・変形具合など診察します。超音波検査やX線検査などの画像検査も同時に行い評価します。似た症状が現れる関節リウマチなどの他疾患と鑑別するために、MRI検査や血液検査・関節液検査を行うことがあります。
変形性膝関節症では、痛み止めの内服や湿布などの薬物療法、温熱療法、電気療法、ヒアルロン酸注射などの保存的治療を最初に行います。
また、太もも前の筋肉(大腿四頭筋)を強化する訓練や膝関節の可動域を改善する訓練などのリハビリテーション、足底板(そくていばん)*1・膝装具などの装具療法を行うこともあります。
*1足底板:足底アーチを正しく維持させ、膝の変形を矯正し、痛みを和らげるインソール(中敷き)
保存的治療で改善しない場合には、関節鏡(内視鏡)手術、骨を切り変形を矯正する高位脛骨骨切り術、人工膝関節置換術など外科的手術を検討する場合があります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
関節リウマチ
関節リウマチは、自分の組織や細胞を異物と認識し攻撃してしまう「自己免疫疾患」のひとつであり、主に関節炎によって全身の関節に痛みや腫れがみられる病気です。
進行すると関節の変形や痛みで、歩くなど日常生活の動作が困難になる場合もありますが、近年は早期発見・早期治療によって、症状を落ち着かせることも期待できる病気です。
厚生労働省の報告(2018年)によると、国内の患者数は約60~100万人*2と推定され、発症ピークは30~50代であり、男女比を見ると1:4で女性に多い病気です。
*2(参考)「厚生科学審議会疾病対策部会 リウマチ等対策委員会報告書」平成30年11月 厚生科学審議会疾病対策部会 リウマチ等対策委員会
https://www.mhlw.go.jp/content/10901000/000377563.pdf
関節リウマチの原因は、関節内にある滑膜*3(かつまく)の異常増殖による関節の炎症です。今のところ、免疫異常が起こる理由は明らかになっていませんが、細菌・ウイルスなどの感染、過労、ストレス、出産、怪我、遺伝などが発症に関連していると考えられています。
*3滑膜:関節の内側を覆う薄い膜。軟骨への栄養補給や潤滑油の働きをする関節液を分泌
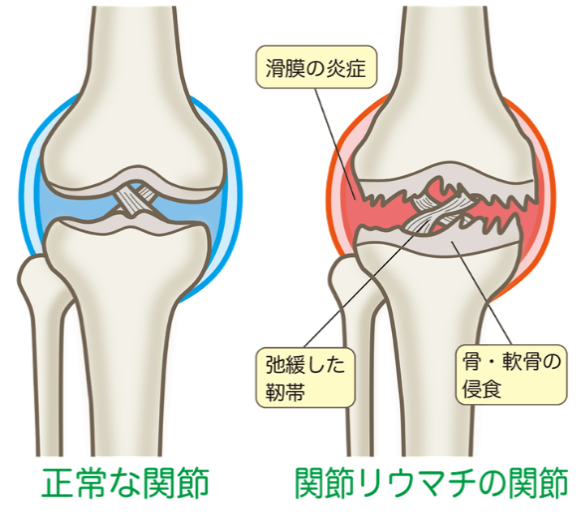
(図)関節リウマチの関節
また、関節リウマチというと、手の指の関節に痛みが現れるイメージがあるかもしれませんが、全身性疾患なので手以外にも足・膝・股・首など全身の関節に炎症が起こります。
そのほか貧血・発熱・倦怠感などもみられ、現れる症状・部位には個人差があります。
初期段階では、両手・足の指などの関節が「左右対称」に腫れて、朝方こわばりを感じます。膝・股関節では水が溜まって腫れるので、膝を動かしにくくなります。さらに進行すると、関節が破壊され指などが短くなったり、脱臼して関節が強く変形したりすることがあります。特に注意したいのは背骨部分の変形であり、脊髄の圧迫により手足の麻痺・呼吸がしづらくなることもあります。
関節リウマチは、アメリカリウマチ学会の診断基準(1987)を基に、「自覚症状が6週間以上続いているか?」などの問診と血液検査、X線検査など7項目から評価して、4項目以上が当てはまる場合に診断されます。
関節リウマチの治療は、抗リウマチ剤(メトトレキサート)と非ステロイド性消炎剤による薬物療法を中心に行います。症状によって、ステロイド剤・免疫抑制剤・生物学的製剤を使用したり、関節内へのステロイド・ヒアルロン酸による注射療法や理学療法・リハビリテーションを補助的に行ったりすることもあります。さらに外科的手術が必要となることもあります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
半月(板)損傷
半月板(はんげつばん)とは、膝関節の中にあり、大腿骨(太ももの骨)と脛骨(すねの骨)の間にあるCの形をした繊維軟骨で、内側・外側に一つずつあり、関節にかかる負荷の分散と関節の位置を安定させる役割をしています。
半月板は、体重がかかった状態で膝をひねったり、衝撃が加わったりすることで損傷し、半月板の損傷は「前十字靭帯損傷」と同じタイミングで起こることもあります。
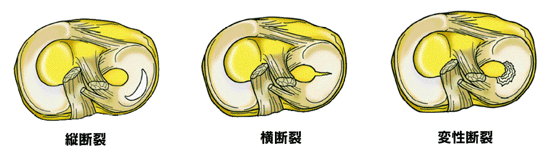
(画像引用)半月板損傷の形|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/meniscal_tear.html
半月板を損傷すると、膝を動かすときに痛みが現れたり、引っ掛かりを感じたりする症状が現れます。ひどい場合には、急に膝が動かなくなり(ロッキング現象)、歩けないほどの痛みが現れることもあります。また、関節の中で炎症を起こし、関節液や血液が溜まり、腫れがみられることもあります。
半月板損傷はスポーツなどの怪我(外傷性)だけが原因ではありません。加齢に伴う半月板の変性によって、わずかな外傷でも損傷してしまうことがあります。
症状の経過など問診から半月板損傷が疑われる場合には超音波検査やMRI検査などを行い、半月板の状態を確認して診断します。
半月板が持つ重要な役割から、近年は「半月板を残す治療」が主流となっており、膝の安静を図りつつ、ヒアルロン酸注射や抗炎症薬、足底板、リハビリテーションなどの保存的治療から行います。保存的治療で改善が見られない、断裂範囲が広い、痛みが長く続いて日常生活などに大きな支障を来すなどの場合には、関節鏡を用いた切除術や縫合術などの外科的手術を検討します。
スポーツ復帰までの目安は、切除術では約2~3か月後、縫合術では約4~6か月後です。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
膝靱帯損傷(ACL、PCL,LCL,MCL)
膝に強い力がかかり、膝関節内の靭帯(じんたい)が損傷することを「膝靭帯損傷」と呼びます。
膝靭帯損傷の主な症状は、膝の痛みと腫れ、可動域制限(曲げにくくなる)です。これらの症状は次第に改善していきますが、下り坂やひねり動作のときに、急にガクッと膝が外れるような不安定感(膝崩れ)がみられるようになることがあります。
この膝の不安定感を放置すると、新たに半月板や軟骨の損傷を起こし、慢性的な痛みや腫れ(水腫)に繋がることがあります。さらに、将来的な「変形性膝関節症」の発症リスクも高まるため、適切な治療が必要な疾患です。
膝靭帯には前十字靭帯(ACL)、後十字靭帯(PCL)、内側側副靭帯(MCL)、外側側副靭帯(LCL)の4本があります。
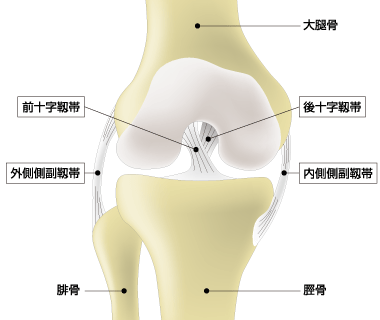
(画像引用)膝の靭帯(右膝を前方から見たところ)|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/ligament_injury_of_th_knee.html
力がかかった方向によって損傷する靭帯は異なり、交通事故などによって非常に強い力がかかった場合には、複数の靭帯が損傷することもあります。なお、外側側副靭帯を単独で損傷することは滅多にありません。
膝靭帯損傷は自覚症状などの問診、触診で膝関節の緩みを評価して診断します。半月板損傷などの合併を確認するため、超音波検査やMRI検査を行う場合もあります。
前十字靭帯(ACL)損傷
前十字靭帯(ACL)は、膝の捻りや前後のぐらつきを抑える役割をしている、4本の靭帯の中でも最も重要な靭帯です。損傷の瞬間、「バキッ」という断裂音が聞こえることや関節内に出血(関節血種)がみられる特徴があります。
前十字靭帯損傷の原因のほとんどは、スポーツ外傷です。他のプレーヤーとぶつかったり、ジャンプ・着地・サッカーのカッティング・急な方向転換などで膝が内側にねじれたりした場合、前十字靭帯が損傷します。受傷直後は痛みで動けませんが、しばらくすると歩行は可能なことが多いです。しかし、その後に腫れてきて膝の動きが悪くなります。
前十字靭帯損傷では、スポーツ活動を継続したい、膝の不安定感を改善したいという理由から、完全に切れてしまった場合には靭帯の再建手術を選択するケースが多くみられます。再建手術は関節鏡を用いた低侵襲の手術で、断裂した腱に変わり、膝屈筋腱(ひざくっきんけん)や膝蓋腱を移植します。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
後十字靭帯(PCL)損傷
後十字靱帯(PCL)は、膝の後ろ方向や捻りを制御する役割をしています。
後十字靭帯が損傷する原因の多くは、スポーツや交通事故などにより膝の前方から過剰な力が加わることです。損傷すると、階段を降りるときやジャンプの着地のときなどに、膝が崩れるような感覚が起こります。
後十字靱帯損傷の治療では、まず保存的治療を行います。若干膝の緩みが残ることもありますが、ほとんど日常生活においては問題ありません。ただし、膝の不安定さや痛みが残る場合には、前十字靱帯損傷同様、再建手術を検討します。
内側側副靭帯(MCL)損傷
膝靭帯損傷で一番多いのが、内側側副靭帯(MCL)損傷です。
膝の内側が開くように膝の外側から力がかかることや膝下に捻りが加わることで、膝の内側にある内側側副靭帯(MCL)は断裂します。損傷時に断裂音を感じることがあります。
内側側副靭帯を単独で損傷するよりも、半月板損傷や十字靭帯損傷などと合併して起こることが多いです。
投薬や装具固定、リハビリテーションなどの保存的治療が基本となりますが、重傷損傷の場合には早期の手術が必要となることもあります。
外側側副靭帯(LCL)損傷
外側側副靭帯は、膝関節の外側の安定を保つ役割をしています。
膝の外側が開くように内側から外側へ強い力がかかることや膝下に捻りが加わることで、膝の外側にある外側側副靭帯(LCL)は断裂します。単独での損傷よりも強い衝撃が原因となり、ほかの靭帯と一緒に損傷する傾向が多いです。投薬や装具固定、リハビリテーションなど適切な治療を受けることで、完全復帰率は高くなります。
大腿骨内顆骨壊死(だいたいこつないかこつえし)
大腿骨内顆骨壊死は、体重がかかる大腿骨内側の顆部(かぶ:骨の末端で丸くなった部分)の一部が壊死(組織が死ぬこと)する病気です。
中年以上の女性に多くみられ、突然膝の内側に激痛が起こります。安静にしていても痛みを感じるところが、似たような症状を持つ「変形性膝関節症」とは異なる点です。特に急性期(発症から約6~8週間)では、夜に痛みが強くなる特徴があります。
進行すると人工関節手術が必要となることもありますが、早期発見・早期治療を行えば、進行を食い止めたり、壊死部分を修復したり、人工関節手術を回避することが期待できます。
大腿骨内顆骨壊死の多くは、明らかな原因がなく発症する「特発性」です。とはいえ、中高年の女性に多くみられることから、加齢によって骨が弱くなっているところに、負荷がかかり、小さな骨折を起こすことが要因のひとつと考えられています。また、血栓(血の塊)を起こす病気を持っていたり、血を固まりやすくする薬やステロイド剤を連用したときにも発症がみられます。
発症初期の場合、X線検査では病変が確認できないことがあるため、早期発見のためにもMRI検査は重要となります。進行して病変部が大きくなると、関節面が陥没し、末期の変形性膝関節症へ移行します。
治療は、保存的治療と手術療法がありますが、壊死部分の大きさや症状、年齢を考慮して選択します。壊死部分が小さければ痛みは自然に改善していくこともあるため、消炎鎮痛剤や注射などの薬物療法・リハビリテーション・足底板等装具療法など保存的治療を行います。壊死部分が進行したときには、変形性膝関節症の手術(人工膝関節全置換術・人工膝関単顆置換術・高位脛骨骨切り術)が必要になることもあります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
オスグッド・シュラッター病
オスグッド・シュラッター病は、膝蓋腱が付着する脛骨粗面(けいこつそめん:膝のお皿の下の骨)が出っ張ってきて、痛みや赤み、熱っぽさを感じる病気です。
跳んだり蹴ったりと、膝関節をよく使うバスケットボールやサッカーなどのスポーツを熱心に行う成長期(10~15歳くらい)のお子さんに多く発症する、スポーツ障害のひとつです。スポーツを行っていると痛み、休むと痛みはなくなる特徴があります。
原因は、繰り返し起こる膝蓋腱の牽引です。膝関節を屈伸する動作を過剰に行うことによって、膝蓋腱*4が付着している脛骨粗面に負荷がかかり、膝蓋腱に炎症が起こります。ひどい場合には脛骨粗面が剥離したり、腱の石灰化が起こることがあります。
*4膝蓋腱:大腿四頭筋(太ももの前の筋肉)から繋がる腱で脛骨結節に付着している。膝を伸展させる役割を持つ。
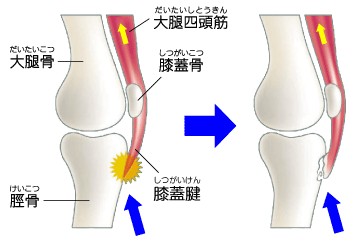
(画像引用)オスグッド病の原因|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/osgood_schlatter.html
子どもの骨は大人のミニチュア版ではなく、「成長軟骨」と呼ばれる軟骨部分が存在しており、成長に伴い成長軟骨は消失していき、骨となります。成長期は急激に軟骨から骨に変わる、いわば準備段階の時期なので、負荷に弱く障害が起こりやすい時期でもあるのです。
特徴的な症状と膝の圧痛や隆起から診断可能ですが、超音波検査やX線検査を行い、脛骨結節の剥離が確認できると確定します。
オスグッド・シュラッター病は、成長期の間だけの病気なので、成長期が終われば、多くが治癒しますが、我慢をしてスポーツを継続していると、症状が悪化してしまいます。そのため、まずは行っているスポーツを一時的に休止することが大切です。症状の緩和には、アイシング(膝を氷などで冷やす)・サポーターやテーピングで固定・大腿四頭筋のストレッチが有効であり、痛みが強いときは消炎鎮痛剤の服用や湿布をします。
スポーツによる膝の慢性障害
スポーツをしていると、慢性的な膝の痛みに悩まされることがあります。
スポーツによる膝の慢性障害は「使い過ぎ(オーバーユース)症候群」とも呼ばれ、ランニングやジャンプなどによる膝の使い過ぎが原因です。
膝関節にある靭帯や腱が骨に付着する部分では、筋肉の可動によるストレスが集中しやすく、組織に小さな損傷が生じやすくなることで、大腿四頭筋腱付着部炎(だいたいしとうきんけんふちゃくぶえん:図①)・膝蓋腱炎(しつがいこつえん:図②)などの「ジャンパー膝」や鵞足炎(がそくえん:図③)を発症します。
靭帯が骨のすぐ上を通る部分では、膝の曲げ伸ばしによる靭帯と骨の摩擦で炎症することで、腸脛靭帯炎(ちょうけいじんたいえん:図④)を発症します。
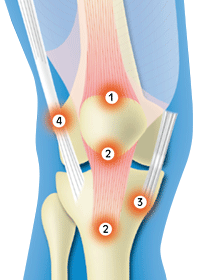
(画像引用)膝の慢性障害|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/chronic_problem_with_knee_by_sports.html
これらの発症背景には、筋肉不足・筋肉の不均等・骨の成長と筋の伸びとの不均等・体の柔軟性不足・骨格異常(極端なO脚X脚など)といった「選手側の要因」とオーバートレーニング・選手の体力や技術に合わない練習内容・不適切なシューズ・練習場の問題などの「環境要因」があります。
いずれも発症初期では運動後だけ痛む程度(軽症)の膝の痛みでも、次第にプレー自体には問題ないがプレー中と後に痛む(中等症)、常に痛むのでプレーにも問題が出る(重症)ように強くなっていき、最終的には腱や靭帯の断裂(最重症)が起こります。
予防するには、スポーツ前後のストレッチとスポーツ後のアイシングをしっかり行い、膝関節の炎症を起こさない・悪化させないように日頃からケアすることが大切です。
もし膝に異常が見られた場合には、速やかに整形外科を受診しましょう。早期発見・早期治療により手術を回避することが、結果的にスポーツ復帰までの期間を短くさせることに繋がります。
※手術の必要がある場合には、適宜近隣の対応病院をご紹介します。
膝蓋骨脱臼(しつがいこつだっきゅう)
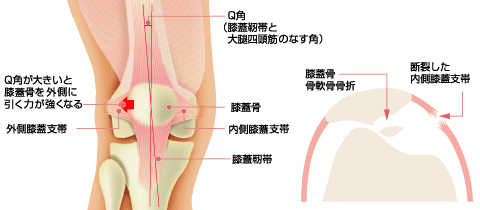
膝蓋骨脱臼は、いわゆる膝のお皿が主に外側に外れる怪我です。10代の女子中高生に多く、約20~50%に再発がみられます(反復性脱臼)。
主な症状は膝関節の痛みや腫れで、反復性脱臼では膝の不安定感を強く感じるようになります。脱臼の際に、膝蓋骨の内側の靭帯が断裂したり、膝蓋骨や大腿骨の一部が骨折したりすることもあります。
(画像引用)膝蓋骨骨折|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/kneecap_dislocation.html
ジャンプの着地などで、膝を伸ばす太ももの筋肉(大腿四頭筋)が強く収縮するときに発症しますが、膝蓋骨脱臼を起こす人の多くは、大腿骨の形の異常・膝蓋骨の変形や位置のずれなど生まれつきの素因を持っていると考えられています。
受傷のきっかけ・自覚症状などの問診・触診のほか、骨折の有無を調べるため、超音波検査やX線検査なども併せて行います。脱臼部分は自然に整復する(元の位置に戻る)こともありますが、念のために整形外科医院で整復処置を受けると安心です。
骨折がなければ、整復処置後に装具による固定を行います。なお、脱臼を繰り返すと、将来的に変形性膝関節症へ移行する可能性があります。そのため、反復性脱臼や反復性脱臼になる可能性が高い場合や、脱臼時の骨折部分が大きい場合には、手術を検討することがあります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
鷲足炎(がそくえん)、腸脛靭帯炎(ちょうけいじんたいえん)
ランナーに起こりやすい膝の痛みに「鷲足炎」と「腸脛靭帯炎」があります。
膝の内側に痛みがある場合は鷲足炎、膝の外側に痛みがある場合は腸脛靭帯炎が疑われます。いずれも膝の屈伸を繰り返すことによる膝の使い過ぎ(オーバーユース)が原因で発症するスポーツ障害です。
特徴的な自覚症状や患部の圧痛から診断可能ですが、炎症状況の確認・靭帯・半月板の損傷などを鑑別するために超音波検査・MRI検査を行うことがあります。
いずれの疾患も膝の安静を第一に行い、アイシングやストレッチの強化・消炎鎮痛剤などの薬物療法・足底板などの保存的治療を中心に行います。症例によって手術が必要となるケースもあります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
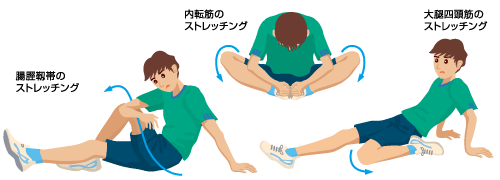
(画像引用)スポーツ前後のストレッチ|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/chronic_problem_with_knee_by_sports.html
鷲足炎
脛骨(すねの骨)の上部分には、縫工筋(ほうこうきん)、薄筋(はっきん)、半腱様筋(はんけんようきん)という膝を曲げる筋肉が付着しており、この3本の筋の位置が鵞鳥(がちょう)の足のように見えることから、「鷲足(がそく)」と呼ばれています。
鷲足炎の原因は、膝の内側にある鵞足部分が脛骨の上部と擦れて炎症することです。ランニングなどで強く膝を曲げ伸ばすことや、ラグビー・サッカー・アメリカンフットボールなど横方向の動きを頻繁に行うことで発症します。また、変形性膝関節症の合併症として発症することもあります。
膝の内側の痛みは、歩いた後や階段の上り下り、椅子から立ち上がるときに感じ、重症化すると安静時でも痛みを感じるようになります。
腸脛靭帯炎
膝の屈伸運動を繰り返すことにより、大腿四頭筋の外側に位置する「腸脛靭帯」が大腿骨外顆(だいたいこつがいか)*5と擦れ、炎症する病気です。
*5大腿骨外顆:膝のすぐ上にある太ももの骨(大腿骨)の端部分であり、外顆とは外側部分のこと
長距離ランナーに多くみられることから「ランナー膝」とも呼ばれます。ほかにも自転車やバスケットボール、水泳、エアロビクスなど膝の曲げ伸ばしを酷使するスポーツでも発症します。
初期では運動後に痛みが現れ、休むと痛みは治まります。しかし、運動を続けていると次第に痛みは増していき、休んでも痛みが取れなくなります。
疲労骨折
疲労骨折は明らかな外傷の覚えがないのに、骨にひびが入ったり完全に骨が折れてしまったりする怪我で、主な症状は慢性的な痛みです。どの年代でも起こりますが、熱心にスポーツを行っている成長期(特に15~16歳)に短期集中トレーニングを行った際などによく発症する傾向があります。
疲労骨折を起こしやすい部位は、すねの骨(脛骨)、足の甲の骨(中足骨)、すねの外側の細い骨(腓骨:ひこつ)などの下半身であり、ほかにも野球をしている方は肘の骨(尺骨肘頭:しゃっこつちゅうとう)、ゴルフをしている方は肋骨で起こることがあります。
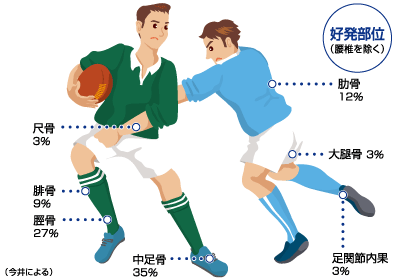
(画像引用)疲労骨折の好発部位|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/stress_fracture.html
頑丈な針金でも繰り返し折り続けると、そのうち折れてしまうように疲労骨折の原因は、小さな力が骨の同じ部位に繰り返し加わることです。発症の背景には選手側の筋力や柔軟性の不足と未熟な技術、さらにオーバートレーニングや、選手に見合わない練習内容、練習場の環境などがあります。
超音波検査などで骨折の有無を確認し、診断します。ただし、発症早期では明らかな変化が認められないこともあり、そのような場合には2~3週間後に改めて検査を行うことで、明らかになることもあります。またMRI検査を行うこともあります。
疲労骨折の治療では基本的にギプス固定などは行わず、原因となったスポーツを休止し、安静にすることで完治が期待できます。スポーツの復帰目安は約2~3か月後となります。
ただし、特にサッカー選手に多い第5中足骨の基部の骨折*6(小指の根元から少しつま先より部分)など、治りにくい部位の疲労骨折では、早い段階で外科的手術を検討することもあります。
※必要がある場合には、適宜近隣の対応病院をご紹介します。
*6第5中足骨の基部骨折:通称ジョーンズ骨折。サッカー・バスケット・ラグビーなど素早い動きを繰り返し行う競技選手によくみられます。
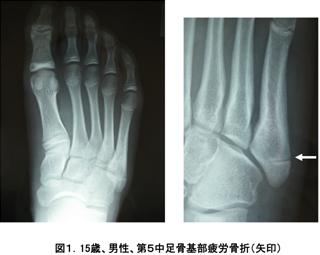
(画像引用)第5中足骨基部疲労骨折|日本骨折治療学会
https://www.jsfr.jp/ippan/condition/ip10.html
院長からひとこと
膝は人の体の中でも痛みが出やすい場所の一つです。腿骨が脛骨の上に乗っている状態の関節で、「曲げる」「伸ばす」しかできず、関節としては不安定な場所です。
その不安定性のせいで加齢によっても損傷が起きますし、またスポーツでも怪我をしやすい場所と言えます。
しかし、膝は歩く、走るといった移動から、座る、しゃがむといった動作において、非常に重要な働きをしています。
膝と腰、股関節、足関節などは体重がかかる部位でもあり、お互いにバランスを取り合っています。どこか1か所が痛むことにより、他の部位にも痛みが生じる場合があります。
また、例えば膝の靱帯が痛むことによって半月板や軟骨が痛むなど、1つの障害が同じ関節の複数の障害を引き起こす場合もありますし、他の関節などにも影響を及ぼすことがあります。何か障害が起きた場合には早期発見、早期治療をすることにより、手術を回避し保存的に治療できる場合もあります。
膝が何かおかしい、痛みが長引いている、痛みが強いなど、いつもと違うと感じる場合には、早めに当院にご相談下さい。





