骨粗鬆症(こつそしょうしょう)は、骨の量が減ってもろくなることにより骨折しやすくなった状態のことです。骨粗鬆症の国内推定患者数は約1,280万人*1と報告されており、
骨粗鬆症は「高齢女性の病気」というイメージをお持ちの方もいるかもしれませんが、若い方や男性にもみられる病気です。
*1(参考)骨粗鬆症の予防と治療ガイドライン(2015年版)P.4|日本骨粗鬆症学会・日本骨代謝学会・骨粗鬆症財団
http://www.josteo.com/ja/guideline/doc/15_1.pdf
骨粗鬆症が進行すると、特に転んだ記憶がないのに背骨や手首の骨、太ももの骨などが折れる「脆弱性骨折(ぜいじゃくせいこっせつ)」がみられるようになるため、背中や腰の痛みの後に背が縮んだり、腰が丸くなったりすることがあります。
特に背骨や足の付け根部分の骨折は「寝たきりの原因」となりやすいので、骨粗鬆症は早めに発見して早めに治療を開始して、骨折の予防に努めることが大切です。
当院では、骨粗鬆症の治療ガイドラインで推奨されている「全身型骨密度測定器」を導入しているため、全身の骨密度を正確に測定できます。
また、痛みがある場合には超音波検査(エコー)やX線検査(レントゲン)による画像検査も合わせて行い、痛みの原因が骨粗鬆症によるものか、別の疾患かを詳しく調べます。特に超音波検査は、レントゲン検査では見つけられないような筋肉や靭帯・腱などの微細な損傷を見極めることが可能であり、患者さんも一緒に病変部位を見ながら確認できます。
健診で骨粗鬆症の疑いを指摘された方、いつのまにか身長が縮んだ方、転んだ記憶はないが背中や腰が痛い方など、お気軽に当院までご相談ください。
骨粗鬆症の症状
骨粗鬆症は「サイレント・ディジーズ(静かな病気)」とも呼ばれ、自覚症状もなく進行していきます。多くの場合、更年期以降になると背中や腰の痛みなどが現れてきますが、これらの痛みを「老化現象」と思い込んでしまう方も少なくありません。
骨粗鬆症を発症すると、次のような症状がみられます。1つでも当てはまる場合には、早めに受診して、骨粗鬆症の検査を受けましょう。
- 身長が縮んだ(縮んだ気がする)
- 立ち上がるとき・重いものを持つときなど、背中や腰が痛む
- 背中や腰が曲がる(丸くなる)
また、骨粗鬆症が進行すると、次のような症状がみられてきますので、速やかにご来院ください。
- 寝込んでしまうほどの背中・腰の痛み
- つまずく・手を付くなど些細な事で骨折する
- 背中や腰の曲がりがひどくなる
- 身長の縮みがとても目立つようになる(他人から縮みを指摘される)
骨粗鬆症になりやすい人
骨粗鬆症のなりやすさは、体質や生活習慣によって個人差があります。
次のいずれかに当てはまる場合には、生活習慣の見直しや骨の検査を積極的に受けるとよいでしょう。
- 50歳以上の方
- 閉経後の女性
- 痩せ型(低体重)
- ステロイド剤を服用している方
- 糖尿病などの生活習慣病、慢性腎臓病(CKD)、甲状腺機能亢進症などの持病がある方
- 家族に骨粗鬆症の方がいる場合
- ご両親のいずれかが大腿骨近位部骨折(足の付け根の骨折)をしている方
- よく飲酒をする方
- 喫煙者
- 運動不足の方
- 栄養の偏りがある方(若いときに過度なダイエットをした方を含む)
骨粗鬆症の原因
実は骨も他の細胞と同じように、常に新陳代謝が行われていることを知っていますか?
骨の新陳代謝は「骨代謝(リモデリング)」と呼ばれ、古い骨を壊す「骨吸収」と新しい骨に作り替える「骨形成」を繰り返して、丈夫な骨を保っています。
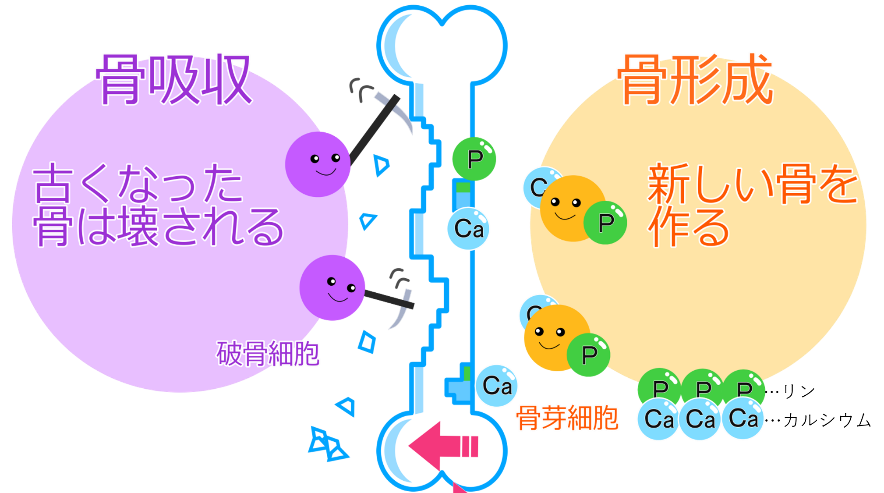
(図)骨代謝(リモデリング)
骨粗鬆症の原因は、この骨代謝のバランスが崩れ、骨を作る量よりも壊す量が上回ってしまうことです。特に骨量の減少は、脊椎(せきつい=背骨)、肋骨(ろっこつ)、大腿骨頚部(だいたいこつけいぶ:股関節の近く)から始まりやすく、密度が低下したスカスカ状態の弱い骨となるので、わずかな衝撃でも骨折するようになります。
この骨代謝が乱れる要因には様々あり、明らかな原因がない「原発性骨粗鬆症」と発症に結び付くような疾患などが原因となる「続発性骨粗鬆症」の2つに分けられます。
原発性骨粗鬆症
骨粗鬆症患者さんのほとんどを占めます。原因となる明らかな病気などはなく、次のような要因がいくつか絡み合って発症します。原発性には思春期や青年期の若い人に起こる「若年性骨粗鬆症」、男性に起こる「男性骨粗鬆症」も含まれます。
- 女性ホルモンの分泌低下
閉経後や卵巣摘出手術後などは、骨形成の促進や骨吸収の抑制の役割がある女性ホルモン(エストロゲン)の分泌が急激に減るため、骨量も急激に減少します。 - 加齢
加齢によりホルモンが変化することで男女ともに骨量が減少します。 - 生活習慣
運動不足や寝たきりなど日常生活における動作が少なくなると、骨や筋肉の維持がしにくくなります。また、カルシウム不足やカルシウム吸収に関連するビタミンD・ビタミンK欠乏や日光浴不足が起こると骨形成が行われなくなります。血中カルシウム不足を骨のカルシウムで補うことになるため、骨量が減少していきます。無理なダイエットは将来の骨密度に悪影響を及ぼします。 - 遺伝
母娘間の骨密度の遺伝率は約70%で、特にご両親のいずれかに骨折歴がある場合、骨粗鬆症による骨折のリスクは1.18倍、ご両親の場合には約1.54倍と報告*2されています。
*2(参考)骨粗鬆症の予防と治療ガイドライン(2015年版)P.22|日本骨粗鬆症学会・日本骨代謝学会・骨粗鬆症財団
http://www.josteo.com/ja/guideline/doc/15_1.pdf
- 喫煙・過度な飲酒・カフェイン
喫煙は胃腸の働きを抑えて、カルシウムの吸収を悪くします。また、過度のアルコール・カフェイン摂取は、利尿作用によってカルシウムが排泄されやすくなります。 - ストレス
過度なストレスは腸のカルシウム吸収を妨げます。
続発性骨粗鬆症
内分泌系疾患など特定の病気や薬の副作用によっても、骨密度の低下や骨折リスクが高まり、骨粗鬆症を発症することがあります。
- 骨粗鬆症の原因となる病気
糖尿病、甲状腺機能亢進症、副甲状腺機能亢進症、関節リウマチ、慢性腎臓病、肝臓病骨形成不全症、アルコール依存症、動脈硬化、慢性閉そく性肺疾患(COPD)など - 薬剤の副作用
骨粗鬆症の原因となる代表的な薬にはステロイド剤・メトトレキサート(関節リウマチの薬)などがあります。長期的なステロイド剤の内服は、骨吸収を促進させ、骨形成の低下が起こるため、骨量を減少させます。
骨粗鬆症の定義・診断
原発性骨粗鬆症は、次の通り定義されています。次のいずれかに該当する場合、「骨粗鬆症」と診断します。
【前提】低骨量を来す骨粗鬆症以外の疾患や続発性骨粗鬆症がないこと
- 背骨(脊椎)または足の付け根・股関節(大腿骨近位部)に脆弱性骨折*3がある
*3脆弱性骨折:事故・転倒など外傷が原因の骨折ではなく、骨が脆くなったことが原因で起きた骨折。 - 背骨または足の付け根・股関節以外に脆弱性骨折があり、骨密度検査により骨密度が若年者平均値(腰椎:20~44歳、大腿骨近位部:20~29歳)の80%未満
- 脆弱性骨折がない場合でも、骨密度検査による骨密度が若年者平均値の70%以下
(参考)原発性骨粗鬆症の診断基準(2012年改訂版)|一般社団法人 日本骨代謝学会
http://jsbmr.umin.jp/guide/pdf/g-guideline.pdf
骨粗鬆症の検査
骨粗鬆症を調べるためには、骨の量を測る「骨密度」の測定を行います。特に50歳以上の女性は「いつの間にか骨折」を防ぐためにも半年に1回を目安に骨密度を測定することをおすすめします。
① 問診・視診
自覚症状の有無、身体測定、既往症、飲まれている薬のほか、喫煙・飲酒・運動などの生活習慣、「ご家族に骨粗鬆症の方がいるか?」「ご両親のどちらかに足の付け根を骨折した方はいるか?」など詳しくお伺いします。
② 骨密度(骨量)の測定
当院では日本骨粗鬆症学会で推奨されている検査方法「DEXA(デキサ)法」にて、骨の量(骨密度)を測定しています。DEXA法は骨粗鬆症が原因となって骨折を起こしやすい「腰椎(腰の骨)」と「足の付け根」にX線を当てて測定します。
骨密度検査の時間は約5~10分です。ご予約なしで、検査当日に結果のご説明をさせていただきます。
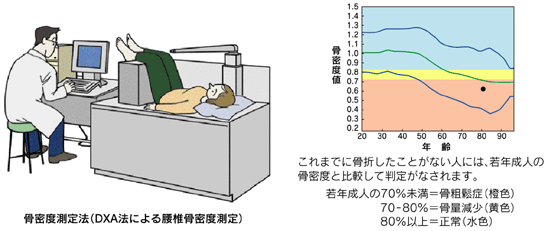
(画像引用)骨密度検査(DXA法)|日本整形外科学会
https://www.joa.or.jp/public/sick/condition/osteoporosis.html
DEXA法以外にも骨密度測定の方法はあります。手のX線撮影で測定する「MD法」、かかと・すねの骨に超音波を当てて測定する「超音波法」などがあります。超音波法は骨粗鬆症の検診に用いられることが多く、妊娠中の方でも受けられます。
また、背中に痛みがある場合や姿勢に問題がある場合には骨密度測定のほか、背骨のX線検査や超音波検査を行うことがあります。
③ 血液検査・尿検査
血液検査や尿検査によって、今後の骨密度変化を予測できる「骨代謝マーカー」を調べます。一緒に貧血の有無、腎機能、血中のカルシウム濃度を調べ、別の疾患との鑑別を行います。※骨代謝マーカーの結果は約1~2週間後となります。
骨粗鬆症の治療について
骨粗鬆症治療の目的は、背骨や足の付け根の骨折を防ぎ、生活の質(QOL)を維持することです。治療の基本となるのは、骨量を増やすための「食事療法」や「運動療法」であり、必要に応じて、「薬物療法」を併用します。
当院では無理なく続けていけるよう、患者さんとよく話し合いながら、治療を進めています。
① 食事療法
骨量を増やすためには、骨を作る材料となる「カルシウム」とカルシウムの吸収を助ける「ビタミンD」を積極的に取るようにしましょう。
また、高齢になると、活動量の低下などから小食や好みの変化が起こり、タンパク質の摂取量が不足する傾向があります。タンパク質の不足は、骨密度低下を助長することに繋がりますので、バランスの良い食事をすることが大切です。
骨形成を助ける栄養素には、次のようなものがあります。
- カルシウム
牛乳などの乳製品、豆腐などの大豆製品、小魚(ししゃもなど)、緑黄小野菜 - ビタミンD
魚(特にイワシ・サケ・ブリ)・キノコ類 ※1日10~20μgの摂取が推奨 - ビタミンK
野菜類(特にモロヘイヤ・ほうれん草・小松菜など葉野菜)、納豆など - タンパク
肉、魚、卵、牛乳などの乳製品、大豆製品など - マグネシウム
海藻(特にひじき・昆布)、ナッツ類、ごま、大豆製品など
※カルシウムとマグネシウムは、2:1の割合で摂取するのがおすすめです。
逆にカルシウムの吸収を妨げて骨密度を低下させる要因となるため、次のような食品・飲料は過剰摂取することを避けましょう。
- リンが多く含まれる食品(スナック菓子・インスタント麺などの加工食品や一部の清涼飲料水など)
- 食塩が多く含まれる食品
- アルコール飲料
- カフェインが多く含まれる飲料(コーヒー・紅茶など)
② 運動療法
運動をすると骨に刺激が加わるため、骨細胞を活性化させ骨密度が増加します。また、既に薬物療法を行っている方は、運動療法を併用することで治療効果を高めることにも繋がります。
1日30分・週2~3回程度、ウォーキングや自転車、スイミング、水中歩行、社交ダンス、太極拳など、無理のない範囲で積極的に身体を動かすようにしましょう。
なお、運動療法と言ってもスポーツだけが運動ではありません。家事など日常生活で骨に力がかかるような動作でも、骨を作る細胞の働きを活発にします。
できるだけ階段を使う、買い物には歩いていく、家の中で足腰を鍛える体操をするなど、生活の中に軽い運動を取り入れてみるのもおすすめです。
※持病によっては、運動が勧められないケースもあります。ご相談ください。
<片足立ち運動> ※バランス能力トレーニング
- 椅子の背もたれを持ちながら、床につかない程度に片足を持ち上げます。
- 左右1分間ずつ、1日3回を目安に行いましょう。
- 転倒しないよう、必ず捕まるものがある場所で行いましょう。
- 姿勢をまっすぐにして、行いましょう。

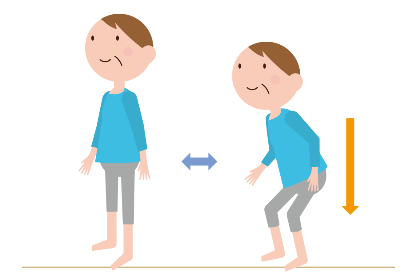
<スクワット> ※下肢筋力トレーニング
- 肩幅より少し広めに開いて立ちます(つま先は30度開く)。
- 膝がつま先より前に出ないよう、また膝が足の人差し指に向くように注意して、椅子に座るような感じで体を沈めます。
- 息を止めずに深呼吸をしながら5~6回行い、1日3回を目安に行いましょう。
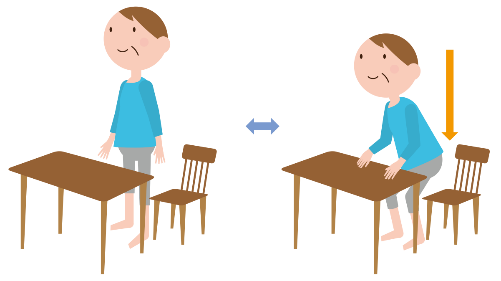
<スクワットが難しい方>
- 椅子に座り、机に手をついて、立ち座りを繰り返します。
③ 薬物療法
骨粗鬆症の薬物療法では、「骨吸収を抑える薬」「骨の形成を促す薬」「骨の材料を補う薬」の3種類に分けられます。患者さんの病態(原因・骨折部位など)を総合的に判断して、単薬または組み合わせて使用します。
骨の破壊(骨吸収)を抑える薬
-ビスホスホネート……第一選択薬
内服薬:アクトネル🄬、ベネット🄬、ボノテオ🄬、リカルボン🄬など
注射薬:ボンビバ🄬など
※効果が阻害されるため、水道水以外(ミネラルウォーターも)での服用はNGです。服用中に抜歯する場合には、事前に必ずご相談ください。
-選択的エストロゲン受容体モジュレーター(SERM)
エビスタ🄬、ビビアント🄬など
※閉経早期の女性には、第一選択薬です。更年期症状の悪化、まれに深部静脈血栓症の副作用が起こることもあります。
-抗ランクル抗体薬
プラリア🄬など
※稀な副作用に「低カリウム血症」があるので、カルシウム・ビタミンD製剤の「デノタスチュアブル配合錠」の服用が必要となります。
骨の形成を促す薬
-副甲状腺ホルモン薬
フォルテオ🄬、テリボン®など
※投与は最大24か月間まで。血圧低下・めまい・立ちくらみなどの副作用に要注意です。
骨の材料を補う薬
-カルシウム薬
L-アスパラギン酸Ca錠🄬、リン酸水素カルシウム水和物🄬など
※長期服用による結石に注意が必要です。
-活性型ビタミンD3薬
エディロール🄬、ロカルトロール🄬、アルファロール🄬など
※カルシウム製剤(Caサプリメントも含む)の併用をしている方、腎機能が低下している方は「高カルシウム血症」に要注意です。
-ビタミンK2薬
エディロール🄬、ロカルトロール🄬、アルファロール🄬など
※カルシウム製剤(Caサプリメントも含む)の併用をしている方、腎機能が低下している方は「高カルシウム血症」に要注意です。
お薬の効き方や副作用など、少しでも気になる点があるときには、必ず医師またはスタッフまでご相談ください。自己判断で薬をやめたり、減らしたりすることは大変危険です。
よくあるご質問
1)骨粗鬆症を予防するには、どうすればよいですか?
骨粗鬆症の要因となる「骨密度の低下」には、加齢・閉経・遺伝など避けられない要因のほかに、努力すれば避けられる要因もあります。骨粗鬆症の予防には、次のような「骨密度を低下させない3大原則」を意識して生活してみましょう。
栄養バランスの良い食生活
積極的にカルシウムを取るようにしましょう。例)毎日、牛乳コップ1杯(約200ml)
日光浴
カルシウム吸収をサポートするビタミンDを体内で作るために必要です。夏なら木陰で約30分、冬なら手・顔に約1時間、日に当たることをおすすめします。
運動
骨に刺激が加わると骨の細胞が活性化します。30分程度の軽いウォーキングで十分です。継続して行うことが大切です。
2)痛みがなくても、骨粗鬆症の治療は続けた方がよいのでしょうか?
骨粗鬆症になっただけでは、ほとんど痛みはありません。骨粗鬆症によって骨折すると、痛みが生じます。骨折は治療をすることで痛みも徐々に和らいできますが、骨折の根本原因である骨粗鬆症が改善したわけではありません。1度骨粗鬆症による骨折をしたことがある方の新規骨折リスクは、骨折のない方に比べ約2倍*4とされています。
*4(参考)骨粗鬆症の予防と治療ガイドライン(2015年版)P.40|日本骨粗鬆症学会・日本骨代謝学会・骨粗鬆症財団
http://www.josteo.com/ja/guideline/doc/15_1.pdf
院長からひと言
現在の社会において骨粗鬆症の治療を行い、患者さんの健康な生活や「したいことができる体」を維持するのは、整形外科の使命だと考えております。
日本人の平均寿命は世界トップレベルですが、いくら寿命が長くても動けない体ではいわゆる「健康寿命」が短い人生となってしまいます。
当院では症状がない時期からでも早めに骨密度チェックを行い、骨密度や生活スタイル、既往歴や内服歴などを考慮し、的確なリハビリテーションや治療をご提案してまいります。
骨密度検査については、広いレントゲン室内に最新の骨密度装置を備えております。
食事療法や運動療法は骨粗鬆症の軽い方に対して行い、骨粗鬆症の軽い方でも骨折の既往のある方や、中程度以降の骨粗鬆症の方には薬物療法も検討していきます。
現在は骨粗鬆症の治療にも注目が向けられ、骨粗鬆症薬もたくさんあります。
また投与方法も内服、静脈注射、皮下注射などがあり、投与間隔も毎日、週1回、月1回、半年に1回など多岐多様となっております。
患者さんのご希望やライフスタイルを踏まえ、また骨粗鬆症薬の効果や副作用を考慮し、治療に関しては説明をしっかりと行い、患者さん一人ひとりに合わせた治療を提案、実施してまいります。
いつでも、お気軽にご来院、ご相談ください。





